2025年12月07日 国内学会発表・講演
第39回 日本眼窩疾患シンボジウム
詳細情報

横浜で行われた、第39回 日本眼窩疾患シンポジウムにて
「MRD(Margin reflex distance)の従来の測定とアイドラを用いた測定の比較」について解説させていただきました。
コメント
眼瞼下垂症の治療で、眼瞼の開き具合を示す指標として「MRD」という測定値があります。これは、瞳孔から上眼瞼縁までの距離の値で、眼瞼下垂症の診断や、手術前後の変化を評価するうえで重要です。
従来は、ペンライトやメジャーを用いて、医師が目視で測定していました。しかし、この方法では1mm単位の大まかな判断になりやすく、0.5mmといった細かい差を正確に測ることは難しいというデメリットがありました。
そこで今回、ドライアイ検査装置として使用されている「アイドラ®」をMRD測定に応用し、その精度を調べました。
アイドラ®は赤外線で撮影するため、患者様がまぶしさを感じず、自然な開瞼状態で測定できるというメリットがあります。また、画像解析によって 0.1mm単位の精密な測定が可能です。
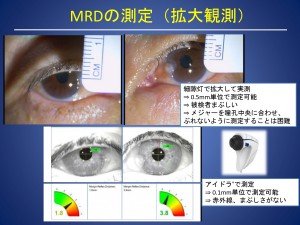
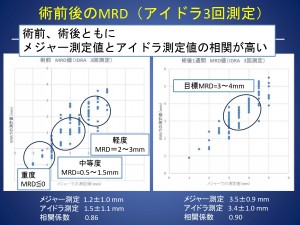
ただし、1回だけの測定では時にばらつきが出るため、当院では、3回測定し、中央値を用いる方法を採用しています。
2023年11月から2024年1月に挙筋前転法を施行した症例で、手術前と手術後1週間(抜糸時)のMRD値を、従来のメジャー測定および、アイドラ®測定(1回/3回で比較中央値)しました。
アイドラを1回のみ測定した症例66名116眼、3回測定し中央値を採用した症例は50名91眼です。
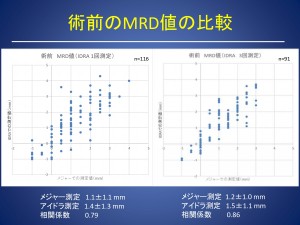
術前では、
アイドラ1回測定:メジャー 1.1±1.1mm、アイドラ1.4±1.3mm、相関係数 0.79
アイドラ3回測定:メジャー 1.2±1.0mm、アイドラ1.5±1.1mm、相関係数0.86
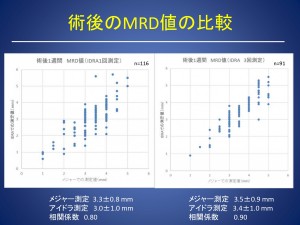
術後では、
アイドラ1回測定:メジャー 3.3±0.8mm、アイドラ3.0±1.0mm、相関係数0.80
アイドラ3回測定:メジャー 3.5±0.9mm、アイドラ3.4±1.0mm、相関係数0.90
その結果、アイドラ®の値は従来の測定と高い相関を示し、特に 3回測定して中央値を採用することで、より正確で再現性の高いデータが得られることがわかりました。
アイドラ®によるMRD測定は、まぶしくないため患者様の負担が少なく、0.1mm単位の精密な数値が得られ、手術前後の変化を客観的に示すのに適しているという、利点があります。今後、眼瞼下垂症の評価において有用性が高い測定方法と考えられます。
2025年10月21日 国内学会発表・講演
第79回 日本臨床眼科学会(大阪)
詳細情報

大阪国際会議場で行われた、第79回 日本臨床眼科学会にて
「上眼瞼皮膚弛緩に対する眼瞼皮膚切除」について解説させていただきました。
コメント
眼瞼皮膚弛緩症(瞼の筋肉の力は良好で、皮膚だけが伸びて瞼が下がっているように見える場合)に対し、
皮膚だけを切り取る手術として、瞼縁皮膚切除と眉毛下皮膚切除のメリット・デメリットとデザイン方法を解説しました。
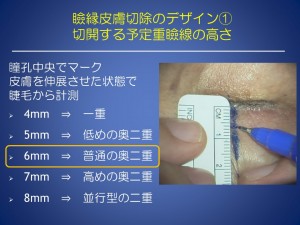
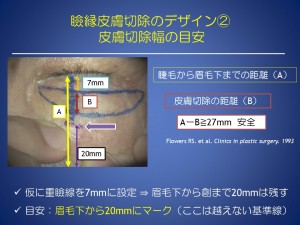
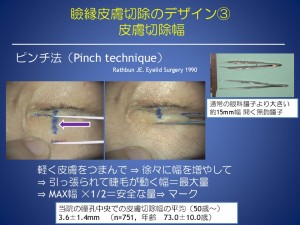
瞼縁皮膚切除(二重のラインで切開し、余った皮膚を切除する)では
メリットとして、
・重瞼線(二重)を作成することができ、傷が二重の一部になり目立たない
・眼窩脂肪を切除できる
・挙筋前転(筋肉を動かす手術)を術中に追加できる
デメリットとして、
・皮膚が厚い場合、重瞼線の上の皮膚の厚みが強調され、不自然な(人工的な)二重になる
という点が挙げられます。
デザインは、
希望に合わせた予定重瞼線と最適な切除幅にすることが求められます。
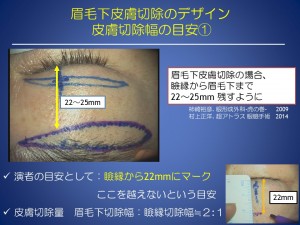
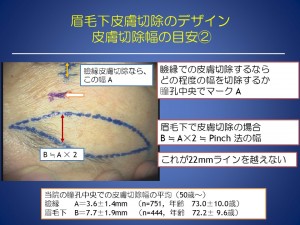
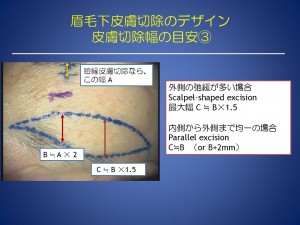
眉毛下皮膚切除(眉毛の下で皮膚を切除し、リフトアップする)では
メリットとして、
・厚い皮膚を切除できるため、自然な仕上がりになる
・目尻側に大きく垂れている場合も、切り取れる
・術後の下垂に対して、追加で眼瞼下垂手術を行うことができる
デメリットとして、
・眼窩脂肪は切除できない
・挙筋前転(筋肉を動かす手術)を術中に追加で行えない
・もともと一重の方は術後も一重のままになる。二重にならないので、皮膚が折りたたまれず、被さりやすい
という点が挙げられます。
デザインは、最適な切除幅と縫い合わせたときに起こる不自然な皺にならないための対策が必要です。

術前の診察で、どちらのほうが患者さんの意向に沿っているのか、よく相談する必要があります。
一般的には、皮膚の厚く硬い場合は、眉毛下での切除をお勧めいたします。
眼瞼皮膚切除は、縫合の技術も大切ですが、どこの部分で何ミリ幅を切除するのかというデザインも非常に重要となります。
2025年10月21日 執筆著書
処置室でできる低侵襲・眼瞼内反症
詳細情報
新篇眼科プラクティス 21
処置室でできる 低侵襲・眼瞼診療 ―切らない眼科医のアプローチ
P185-191
加齢性眼瞼内反に対する、眼瞼内反症手術 埋没法について解説いたしました。
コメント
加齢眼瞼内反症とは、
加齢により下眼瞼の皮膚、筋肉、靭帯が緩んでしまい、眼瞼の縁が眼球側に
向いてしまう(内側に回転する)ことで、まつ毛が眼球に当たり、逆さまつげになる症状のことをいいます。
加齢眼瞼内反症に対する治療には、切開法と縫合法(埋没法)がありますが、
切開法は、手術時間と侵襲性の面で比較的負担がかかりますが、
埋没法は、切開をしないため短時間で負担の少ない手術を施行することができるため、
当院では加齢性の内反症には、埋没法を行います。
(若年者の先天性の内反症は、基本的に切開法を行います。)
埋没法には、2種類(垂直方向(ES)、平行方向(WES))があり
当院では、緩んでいる(弛緩)方向によって使い分けます。
診断方法として、瞬目テストとPinch testを行います。
・瞬目テスト…眼瞼内反症を疑った際に行います。
まずは、下瞼を下に引っ張ります。(図A)
すると、一時的に下瞼が正常の向きになります。(図B)
その後、強く閉瞼する(図C)と元に戻り下眼瞼が内反してしまうかを観察します。(図D)
A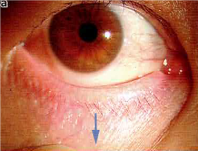 B
B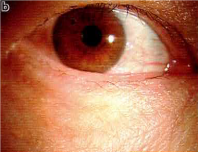
C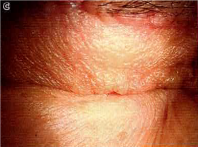 D
D
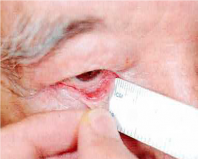
・Pinch test…水平方向の弛緩の程度を判断します。
まず、下まぶたを前に引っ張って眼球から離れる距離を測定します。
5㎜前後が正常値とされ、8㎜以上は水平方向の伸びが強いと判断します。
Pinch test施行図
水平方向の弛緩が正常で、主に垂直方向の弛緩の場合
・垂直方向を短縮するように鼻側と耳側に2本通糸する…垂直方向の埋没法(ES)
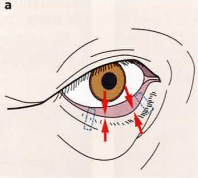 ・点線の形に糸を通糸する
・点線の形に糸を通糸する
水平方向の弛緩が明らかな場合
・垂直方向と水平方向を短縮するように1本の糸で広範囲に通糸する…水平方向の広範囲な埋没法(WES)
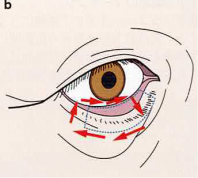 ・点線の形に糸を通糸する ・赤色矢印は通糸する手順を示す
・点線の形に糸を通糸する ・赤色矢印は通糸する手順を示す
水平方向の広範囲な埋没法(WES)の模式図と術中写真を示します。
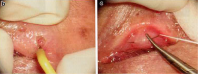
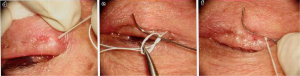
b電気メスで小さい穴をあける
c水平方向に通糸する
d耳側で2本の糸をまとめる
e 2本の糸を合わせてこま結びのわっかを作る
f 眼瞼が外反気味になるように調整し糸を締める
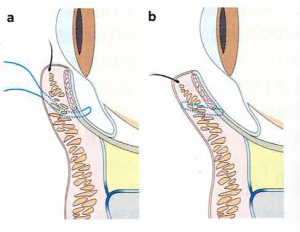
通糸埋没の断面図 a術前:内反の状態と通糸する糸を示す b術後:内反が解消し、埋没される糸を示す
術後の経過
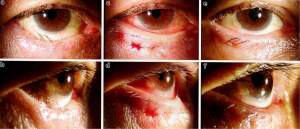
上段 (左から)術前、術直後、術後6ヵ月
下段 (左から)術前、術直後、術後6ヵ月
典型的な術後の経過として、手術直後は外反気味になりますが
1週間後には自然な形状になり下眼瞼の内反が消失します。
埋没法は、切開をしないため、3分程度の短時間での手術が可能であり、患者さんの体への負担を減らし施行することができます。
ご高齢の方や、抗凝固薬など出血傾向の方にも施行可能です。
切開法に比べ、再発率が高くなることが難点でしたが、眼瞼内反症の弛緩方向を調べることで、
患者さんに合った最適な術式を使い分け、再発率をおさえることができるようになっています。
2025年08月25日 その他の活動
「日帰り白内障手術 直介マニュアル」
詳細情報

日帰り白内障手術 直介マニュアル 鈴木 久晴
「眼瞼手術の手順と介助のポイント」 林 和歌子 P180~P187
コメント
眼瞼下垂に対する日帰り手術について、手術介助の注意点と、術後の患者さんへの注意点を当院で使用しているクリニカルパスも掲載し、解説致しました。
眼瞼下垂症とは、まぶたを開ける筋肉(眼瞼挙筋)の力が弱く、まぶたが瞳孔(ひとみ)にかぶさる状態です。
原因として、先天性、加齢性、コンタクト性、外傷性など様々な要因があります。
症状として、視界が狭くなることで見えづらさや、額のシワが目立つようになります。
当院の眼瞼下垂症に対する手術は、挙筋腱膜とミュラー筋のいずれかを動かすか、両方とも動かす場合があり、3つの術式に分けられます。
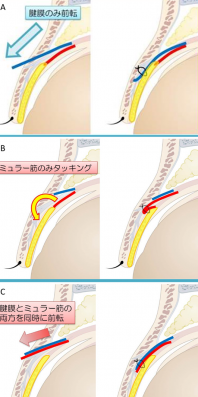
挙筋前転法とは、挙筋腱膜やミュラー筋を瞼板(眼球を守るように存在する軟骨のような板状の組織)に短縮し、縫合することが目的です。
重瞼線は、末広型奥二重の場合、睫毛の生え際から6㎜、平行型の場合は8㎜を目安にデザインします。
必要に応じて、たるんだ皮膚の切除も行います。
当院では、皮膚や眼瞼組織の切開時に高周波メスを使用します。
通常のメスよりも出血は少ないものの、細かい止血操作が重要であるためバイポーラを用いて止血を行います。
筋肉を操作し挙筋腱膜あるいはミュラー筋、もしくは両者に縫合糸をかけて、瞼板に通糸して縫合します。
二重の線を作成しながら皮膚縫合を行います。
当院で使用している器具について、また一連の操作は介助が必要となるため、適切なタイミングでの介助方法も合わせて解説しました。
例えば、剪刀(手術用のハサミ)の渡し方について、術者は顕微鏡から眼を離せないため、
介助者は剪刀の後方を把持し先端を閉じた状態で、術者の手の上に乗せることが安全な受け渡しのポイントとなります。
写真と共に掲載しています。
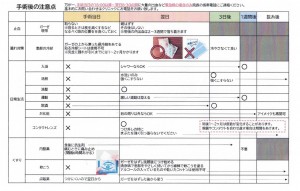
また、当院で用いている術後の注意点についてまとめたクリニカルパスを掲載しました。
クリニカルパスを使用することで看護者が説明しやすく、患者さんにも理解し易く、
結果として良好な医療につながります。
2025年08月21日 執筆著書
眼科手術(日本眼科手術学会誌)
詳細情報

「バンガーター式ブジー型涙管洗浄針を用いるプロービングと
涙管チューブ挿入術の術後成績」
Vol.38, No.3, P459~463, 2025
日本眼科手術学会誌 林 憲吾
コメント
目頭から鼻に通じる涙の道(涙道)が詰まり涙が溢れてしまう涙道閉塞症に対する治療法について、解説しました。

涙道閉塞症は加齢により涙の道が詰まってしまう疾患で、「涙を拭くことが増えた」「目ヤニがしつこく続く」などの症状が生じます。
涙道閉塞症に対して、当院では、局所麻酔下で涙道内視鏡を併用した涙管チューブ挿入術を手掛けております。
具体的には、涙道内視鏡で涙管内を観察、閉塞部位を特定し、その後、涙道内の粘膜の詰まりを広げて、涙管チューブというステントを留置するという手術です。
涙管チューブ留置の方法として、涙道内視鏡で観察時に、シースという透明な外筒を装着して閉塞部位に留置し、そのシースをガイドに涙管チューブを留置するシース誘導チューブ挿入法が知られています。シースを用いてより正確な穿破及びチューブ挿入を試みる方法です。
当院では、上記の画像の「バンガーター式ブジー型涙管洗浄針」という器具を用いて、プロービング(詰まっている部分を広げること)をし、その後シース(涙道内視鏡を挿入する際に使用するガイド)を使わずに涙管チューブを直接挿入する方法の治療効果と再発のリスクを調べました。
対象となったのは、2021年に当院にて治療を受けた387名、470眼で、手術後は1~27か月で、再閉塞がないかを調べました。
その結果、全体の12.8%(60眼)に再閉塞が確認されましたが、シース誘導チューブ挿入法の治療成績と同様の傾向であることがわかりました。
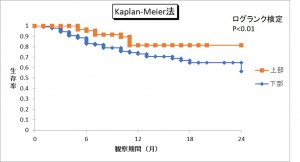
再閉塞の発生率は、涙道のどの部位が詰まっていたかによって異なり、上部(涙点から総涙小管)では5.0%、下部(涙嚢から鼻涙管)では18.5%と、下部の閉塞では再発率が高くなりました。
閉塞の広がりによっても差が見られました。限られた部分だけが詰まっている軽度では再閉塞率が9.6%だったのに対し、鼻涙管全体が広く詰まっている重度では30.7%と高くなっていました。
また、涙嚢炎を伴っている場合も再閉塞のリスクが高く、炎症がない閉塞の14.5%に対して、涙嚢炎ありでは40.5%と、3倍近い再発率がありました。
また、TS-1(抗がん剤)の使用歴の有無や、自覚症状の期間(1年未満か、1年以上か)については、再閉塞率に有意な差は認められませんでした。
手術の際には、患者の負担を軽減する目的で笑気麻酔(亜酸化窒素)を使用しました。
これは吸入から5分程度で効果が現れ、吸入中止5分で体から抜けるため、すぐに歩いて帰ることができます。
通常の局所麻酔よりも痛みを感じにくく眼窩に刺す麻酔は行わず、皮下浸潤麻酔のみで、疼痛を抑えてチューブ挿入を施行できる利点があります。
シースを使わずにチューブを挿入する本術式は、涙道内や鼻腔内を内視鏡で確認しながら行うことができ、手術時間も5分程度と短時間で施行することができます。
鼻涙管の広範囲な閉塞や涙嚢炎を伴うような重症例や、涙小管閉塞でプロービングも不能な場合は涙嚢鼻腔吻合術(DCR)といった根本的な手術が必要となることがあります。
以上のことから、当院で採用しているバンガーター針を用いたプロービングとシースを使わない涙管チューブ挿入術は、適応症例を選べば、短時間かつ体への負担が少ない治療法で有用であると考えられます。
2025年06月02日 筆頭和論文
臨床眼科 2025年6月号
詳細情報

特集 第78回 日本臨床眼科学会講演集
「眼瞼下垂に対する、2つの術式による術後の瞬目の比較」p717-722
臨床眼科 Vol.79 No.6 2025年6月号
林 憲吾
コメント
眼瞼下垂症手術に対する2つの術式、「挙筋腱膜前転法」と「ミュラー筋タッキング」において、術後の瞬目(まばたき)の変化を比較しました。
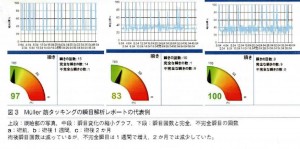
変化の比較には、瞬目の状態を解析できるアイドラを使用しました。
対象は、当院にて軽度から中等度の眼瞼下垂と診断し、上記のいずれかの術式で手術を受けた症例の
術前、術後1週間、術後2か月で瞬目検査における瞬目の回数と不完全閉瞼の割合を調べました。
その結果、両術式とも術後1週間の時点で、瞬目回数の減少と不完全閉瞼の増加が認められました。
術後2か月では、ミュラー筋タッキングでは瞬目回数・不完全閉瞼ともに術前とほぼ同等に回復していましたが、
挙筋腱膜前転法では不完全閉瞼の有意な増加が続いていました。
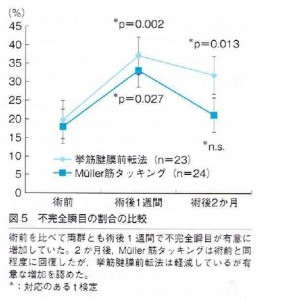
このように、術式により結果が異なる原因として、
硬く伸展性のない挙筋腱膜と、柔らかく伸展性のあるミュラー筋の
組織の伸展性の違いによると考えられます。
患者様一人一人の眼瞼下垂の程度に合った術式を選ぶことはもちろんですが、
術前のドライアイの状態も加味して考慮することが重要と思われます。